16
03/2022
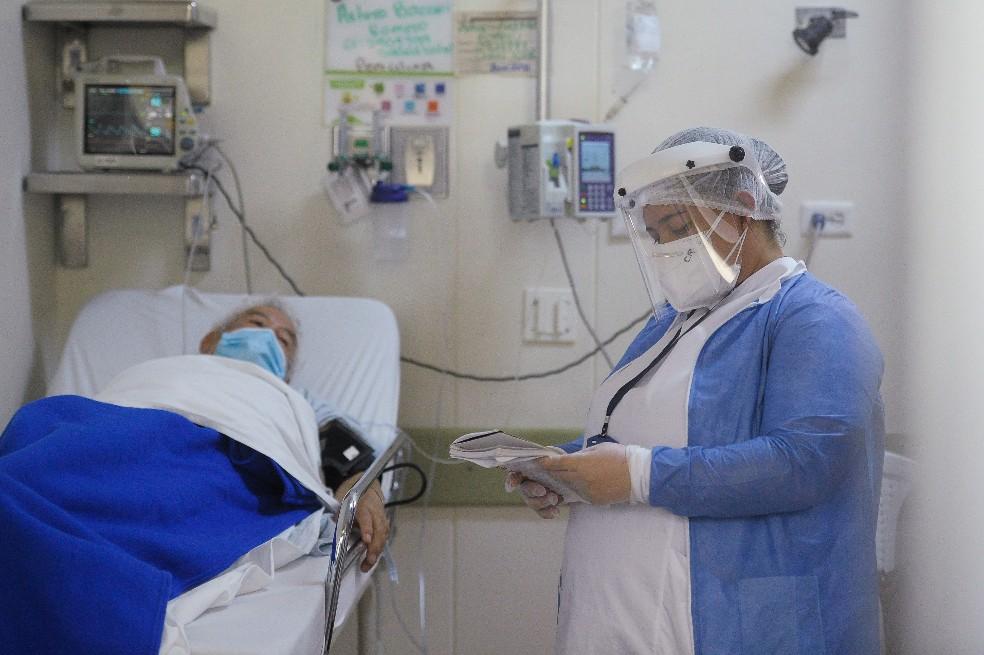
El Consejo Internacional de Enfermeras (ICN por sus siglas en inglés) ha advertido que puede haber un trauma masivo en el gremio.Foto:Natalia Pedraza
Recuerdan que lo primero que sintieron fue incertidumbre. Si alguien iba a tener que estar cerca de pacientes con coronavirus, en especial los más críticos, eran las enfermeras y los auxiliares de enfermería. Después vino la culpa. La sensación de que quizás estaban llevando el virus a sus casas y poniendo en riesgo a sus familias. Más adelante hubo horas excesivas de trabajo: cansancio y frustración de ver tantas muertes en un solo día. Hoy, hay algo de calma. (Le puede interesar: Coronavirus en Colombia: así vive el personal de salud el tercer pico)
Si hubiera visitado el Hospital Infantil Universitario de San José, en Bogotá, hace tres o cuatro meses, el escenario sería otro. En urgencias, por los pasillos de consulta, no habría 35 pacientes, sino el doble o el triple. Y en la sala de observación, que aún permanece aislada, tendrían a más de cuarenta personas con síntomas avanzados de COVID-19, superando su capacidad de 16 cubículos. A la jefa de servicio, Daniela Ortiz, no le podría haber visto los ojos. Ella estaría cubierta detrás de unas gafas de plástico, un tapabocas N95, careta, gorro de tela, polainas en los zapatos y una bata antifluido.
Así debían permanecer las seis horas del turno, cuando no se les alargaba. “Como no podíamos quitarnos nada de este equipo, por el riesgo de contagio, estar en ese servicio implicaba no salir en ningún momento, ni para descansar o comer. Fue difícil”, recuerda Ortiz. Hacer los procedimientos que ellas ya consideran básicos, como poner una sonda, se complicaba. “El visor se empañaba por el tapabocas y uno no podía ver”, cuenta Valentina Rodas, jefa de coordinación de urgencias y quien, por precaución, dejó de ver a su hija de diez años por doce meses. “Incluso me perdí de su cumpleaños”.
(Lea también: Todo sobre coronavirus, vacunación y otras noticias en Salud)
Año y medio después de que la Organización Mundial de Salud (OMS) declaró oficialmente que el coronavirus era una pandemia, ha crecido la preocupación por las consecuencias que pudo dejar en las enfermeras, enfermeros y auxiliares de enfermería. Aunque todo el personal de salud enfrentó el riesgo y vivió el colapso en los hospitales, los de enfermería, al final, eran quienes debían estar 24/7 con los pacientes. Si alguno no podía caminar, lo bañaban en la cama. También les alcanzaban y recogían los orinales. Estaban pendientes de sus medicamentos y se convirtieron en el único contacto que los pacientes tenían con sus familias. Enfermeras, enfermeros y auxiliares se aislaron del mundo.
Pero el verdadero costo que implicó tener estas jornadas ya se empieza a notar. Según un reporte del Consejo Internacional de Enfermeras (ICN por sus siglas en inglés), en diciembre del 2020 había fallecido 2.262 enfermeras por el coronavirus a escala global. En países como Brasil la prevalencia de ansiedad en el gremio llegó al 50 %, mientras el 25 % sufrió depresión y ya está surgiendo evidencia de que hay un trauma masivo en la profesión por las jornadas extendidas, la mayor dependencia de los pacientes, el aumento de mortalidad, el agotamiento ocupacional, la falta de apoyo social e, incluso, la discriminación que han vivido. (Le sugerimos: Así es un turno de enfermería desde que apareció el Covid-19)
En países como Estados Unidos, por ejemplo, las cifras indican que, como consecuencia, enfermeras y enfermeros están desertando: abandonan su profesión por agotamiento. Un reporte de este año realizado por el NSI Nursing Solutions, encontró que en el 62 % de los hospitales de ese país hay un vacío de enfermeras y enfermeros mayor al 7,5 % con relación al año anterior.
En Colombia no es fácil conocer si existen datos similares. Pero cuenta la jefa Rodas, del Hospital San José, que, al principio de la pandemia, cuando ella estaba en el servicio de cirugía, seis de las diez enfermeras que trabajaban ahí decidieron irse. Un escenario que, si llegó a repetirse en otros servicios y hospitales, sería desalentador.
“Colombia tiene una tasa de 12,7 enfermeras por 10.000 habitantes, de las cuales 8,5 se desempeñan en labores de atención de salud. Sin embargo, según la OMS, para lograr un buen servicio de salud básico a la población se necesitan 23 profesionales de enfermería por cada 10.000 habitantes”, explica Gilma Rico González, presidenta de la Asociación Nacional de Enfermeras de Colombia (ANEC).
La duda entonces es si la pandemia hizo más crítica esta escasez en el país.
El único contacto con el mundo
La jefa Ortiz se graduó de Enfermería en diciembre de 2020 y llegó a trabajar al San José en marzo de 2021. Es decir que empezó su vida laboral en pandemia, justo en el tercer pico de Colombia, uno de los más agresivos. “Fue un primer contacto de la enfermería con muchas muertes seguidas”, comenta. Una videollamada que hizo con la familia de un paciente, antes de intubarlo, es uno de los momentos que más recuerda de ese tiempo. “Cuando están conscientes se les explica que serán intubados y estarán en sedación hasta recuperarse, pero también se habla de los riesgos: que la probabilidad de salir es del 50 %. Eso asusta y muchos piden hablar con los familiares”. Como se trataba de personas que debían mantenerse aisladas, la única opción era la videollamada.
Tell me you’re 30+ without telling me you’re 30+
— Lee Travis Wed Feb 10 06:15:59 +0000 2021
Algunas instituciones llegaron a adquirir una tablet para esto. Otras, dejaban que los pacientes ingresaran su equipo. Pero en muchas ocasiones eran las mismas enfermeras las que prestaban su celular. Todas parecen tener una anécdota similar.
“Con las llamadas uno trataba de darles ánimo”, cuenta la enfermera Diana Sánchez, quien trabaja en una clínica en Bogotá. “Siempre es duro y emotivo cuando los van a intubar. Le suelen agarrar la mano a uno y solo queda respirar. Fue difícil, porque era una situación en que estábamos intubando a trece pacientes y había veinte más esperando. Uno se deteriora emocionalmente, porque hay mucha conexión con las personas”.
La carga mental y emocional que vive la enfermería siempre ha sido pesada, pero el coronavirus la aumentó. En abril de este año, la Revista Colombiana de Enfermería publicó un artículo en el que participaron cien profesionales y auxiliares de enfermería de Medellín y otros municipios de Antioquia. La conclusión a la que llegaron los investigadores es que les tocó cuidar a los pacientes con COVID-19 con gran incertidumbre y sin apoyo. La mejor forma como pudieron afrontar la situación fue “tener una actitud positiva con esperanza, aislarse de los medios de comunicación o pensar en dejar su trabajo”.
Una enfermera por cada tres pacientes (¿o por cada treinta?)
Entre los investigadores de enfermería hay un concepto que usan mucho: el Nursing Activity Score (NAS) o puntaje de actividades de enfermería. Se trata de una herramienta que busca cuantificar la carga de trabajo que tiene el personal de enfermería, incluyendo las horas que se gasta en educar a la familia y el paciente, las actividades de gerencia y el cuidado en sí. En Colombia, cuenta Andrés Guzmán Gutiérrez, enfermero especialista en cuidado crítico y magíster en Enfermería, se trata de una idea no tan estudiada.
Por esto, parte de su trabajo de grado para la maestría consistió en analizar cómo la carga laboral de la enfermería (antes de la pandemia) podía afectar indicadores de cuidado del paciente en dos unidades de cuidado intensivo de Bogotá. Lo que encontró fue muy claro: “Estadísticamente, a mayor número de pacientes que se le asigna a un enfermero, mayor es el riesgo que baje la calidad en el cuidado”, señala.
Con el COVID-19 sus hallazgos se agudizaron. “En 2017 en Colombia solo había 1.571 enfermeros y enfermeras especialistas en cuidado crítico: una suma mínima si se tiene en cuenta que, solo para Bogotá, durante el último pico, había 2.000 camas de cuidado crítico”, comenta. En otras palabras, la carga laboral tuvo que ser mucho más intensa.
Una de las peticiones que tanto ANEC como otras asociaciones le han hecho al Ministerio de Salud es que se establezca un monto mínimo de la relación enfermera-paciente que debe existir en clínicas y hospitales. Aunque sí hay una norma que dice cómo debe ser para UCI y salas de cirugía (una enfermera por cada tres pacientes y un auxiliar de enfermería por cada dos), en los otros servicios la proporción es arbitraria. Una enfermera puede llegar a tener de veinte a treinta pacientes a cargo en el servicio. “Así la atención no puede ser la misma”, concluye Guzmán.
El paradójico año de la enfermería: 2020
La oficina de Sandra Ochoa, coordinadora del Departamento de Enfermería del Hospital Infantil Universitario de San José, está casi que escondida en un segundo piso. Ella, pese a los exhaustivos retos que ha traído el coronavirus, cree que ha servido de algo: “Nos ha visibilizado. Antes de la pandemia estábamos ocultos, ahora la familia sabe que somos necesarios. Ve nuestro trabajo”.
Hace tres años, en el 2017, la OMS y otras organizaciones lanzaron la campaña Nursing Now, con el fin de visibilizar esta profesión. La idea era empezar a resolver problemas estructurales de la enfermería que se viven tanto en el mundo como en Colombia: poca inversión, acceso limitado para tomar decisiones de políticas públicas, más profesionales en posiciones de liderazgo y mostrar cuáles son los obstáculos que impiden que las enfermeras y enfermeros se especialicen. En Colombia, por ejemplo, un profesional con especialización o maestría no gana más que uno que no lo tenga, lo que desestimula que quieran especializarse en temas como el cuidado crítico.
De hecho, el 2020 fue declarado el Año de la Enfermería y con la llegada de la pandemia la profesión terminó por ser visibilizada, aunque no en los mejores términos. Era una gran paradoja. Mientras se les aplaudía por las ventas o se les hacían campañas visualizándolas como heroínas y héroes, los contratos irregulares y el no pago seguían siendo la norma en un gran porcentaje del país. Los turnos se extendían. A algunos no les llegaban los equipos de bioseguridad. Se les prohibió entrar a sus edificios y si se contagiaban de COVID-19, no lo contaban como una enfermedad laboral.
Pero Rico, presidenta de ANEC, es otra de las que ha visto una oportunidad en el coronavirus: que el Gobierno las escuche. De hecho, el pasado 11 de junio el ministro de Salud, Fernando Ruiz, le dio el visto bueno a una Política Nacional de Enfermería y al Plan Estratégico 2020-2030, la cual está en etapa de ser reconocida como política pública. Si sale a la luz podría ser una buena señal para la enfermería en Colombia, una profesión que muchos consideran la espina dorsal del sistema de salud.

- 906
- ¿Qué hacen las enfermeras especializadas en salud de la mujer?
Artículos relacionados
Cuántas abdominales debo hacer al día para eliminar la pancita
30/01/2022Aplanar el abdomen o reducir la grasa de esta zona, es una labor difícil. Pero no te desesperes, te resolvemos la pregunta: cuántas abdominales debo hacer al día para eliminar la pancita. La grasa abd...
Jalisco La Secretaría de Salud invita a hombres y mujeres a conocer los servicios de planificación familiar
04/02/2022La Secretaría de Salud Jalisco invita a hombres y mujeres en edad reproductiva a que conozcan y usen los diversos servicios que ofrece el Programa de Planificación Familiar y Anticoncepción, los cuale...
Coronavirus España hoy | | Salud The Trust Project
18/03/2022El Ministerio de Sanidad ha notificado 3.261 nuevos contagios de coronavirus y 155 fallecidos, mientras que la incidencia acumulada desciende más de seis puntos en 24 horas hasta los 109,3 casos. Hay...
Telva Día internacional contra la violencia de género: las pantallas multiplican el maltrato contra la mujer
01/02/2022SaludActualizado Cambio de escenario, mismas víctimas. En el Día Internacional de la Eliminación de la Violencia contra la Mujer, destacamos como las agresiones se han copiado al ámbito digital aument...